パンくず
慢性特発性蕁麻疹がわかる
〜蕁⿇疹診療ガイドライン2018〜
監修:広島市⽴病院機構 理事⻑ 秀 道広 先⽣
蕁⿇疹は⼀般的な疾患であるにもかかわらず、いまだ解明されていない部分も多く、患者によって症状や経過もさまざまです。そのため、蕁⿇疹診療においては、患者個々の状況に合わせた選択をすることが必要です。今回は、そのご参考となる2018年版の蕁⿇疹診療ガイドラインをご紹介します。
目次
1.蕁⿇疹の主な病型
蕁⿇疹の特徴は「痒みを伴う紅斑が24時間以内に出没すること」です。しかし、その対処⽅法は病型によって異なり、「緊急性の判断と正しい病型診断が重要である」とされています。
Ⅰ.特発性の蕁⿇疹 spontaneous urticaria
- 急性蕁⿇疹 acute spontaneous urticaria(発症後6週間以内)
- 慢性蕁⿇疹 chronic spontaneous urticaria(発症後6週間以上)
Ⅱ.刺激誘発型の蕁⿇疹(特定刺激ないし負荷により⽪疹を誘発することができる蕁⿇疹)inducible urticaria※
- アレルギー性の蕁⿇疹 allergic urticaria
- ⾷物依存性運動誘発アナフィラキシー FDEIA
- ⾮アレルギー性の蕁⿇疹 non-allergic urticaria
- アスピリン蕁⿇疹(不耐症による蕁⿇疹)aspirin-induced urticaria(urticaria due to intolerance)
- 物理性蕁⿇疹 physical urticaria(機械性蕁⿇疹 mechanical urticaria,寒冷蕁⿇疹 cold urticaria,⽇光蕁⿇疹 solar urticaria,温熱蕁⿇疹 heat urticaria,遅延性圧蕁⿇疹 delayed pressure urticaria,⽔蕁⿇疹 aquagenic urticaria)
- コリン性蕁⿇疹 cholinergic urticaria
- 接触蕁⿇疹 contact urticaria
Ⅲ.⾎管性浮腫 angioedema
- 特発性の⾎管性浮腫 idiopathic angioedema
- 刺激誘発型の⾎管性浮腫 inducible angioedema(振動⾎管性浮腫 vibratory angioedema を含む)
- ブラジキニン起因性の⾎管性浮腫 bradykinin mediated angioedema
- 遺伝性⾎管性浮腫 hereditary angioedema(HAE)
Ⅳ.蕁⿇疹関連疾患 urticaria associated diseases
- 蕁⿇疹様⾎管炎 urticarial vasculitis
- ⾊素性蕁⿇疹 urticaria pigmentosa
- Schnitzler 症候群およびクリオピリン関連周期熱症候群
※国際ガイドライン1)では、6週間以上続く蕁⿇疹は刺激誘発型の蕁⿇疹を含めて chronic urticaria に分類される。
1)Zuberbier T, et al. Allergy. 2018;73(7):1393-1414.
蕁⿇疹診療ガイドライン2018. ⽇⽪会誌. 2018;128(12):2503-2624. p.2504. Ⓒ⽇本⽪膚科学会 2018
2.蕁⿇疹の治療⽬標
蕁⿇疹治療においては、「まず臨床的にその種類を診断し、個々の症例の特徴を踏まえて治療内容を⽴案すること」が⼤切であり、その治療の最終⽬標は「無治療で症状が現れない状態」です。
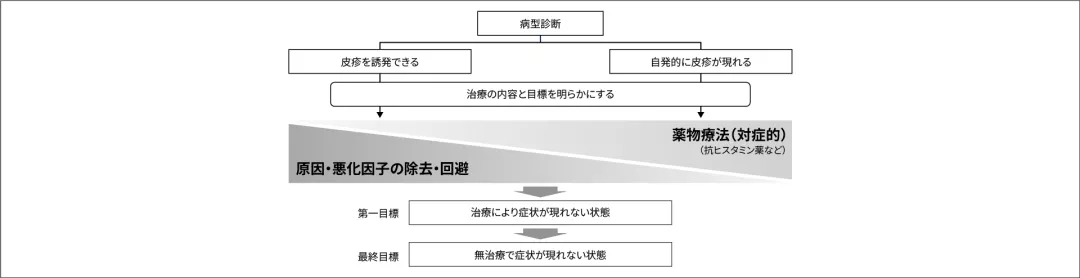
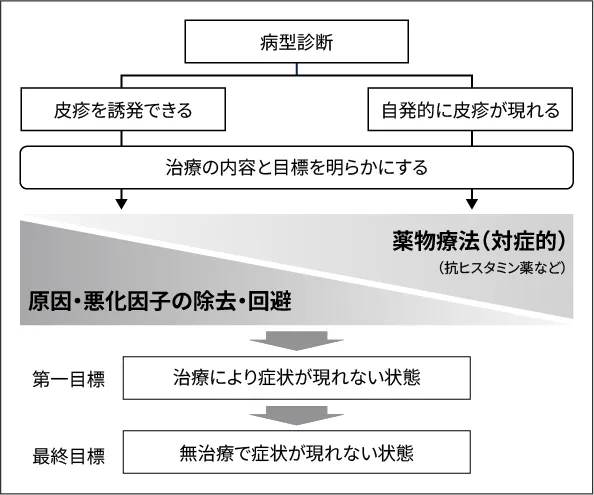
蕁⿇疹診療ガイドライン2018. ⽇⽪会誌. 2018;128(12):2503-2624. p.2510. Ⓒ⽇本⽪膚科学会 2018
3.蕁⿇疹の診断・治療⼿順の概要
特発性の蕁⿇疹に対しては、⾮鎮静性第⼆世代抗ヒスタミン薬から開始し、状況に応じて治療ステップアップを検討します。
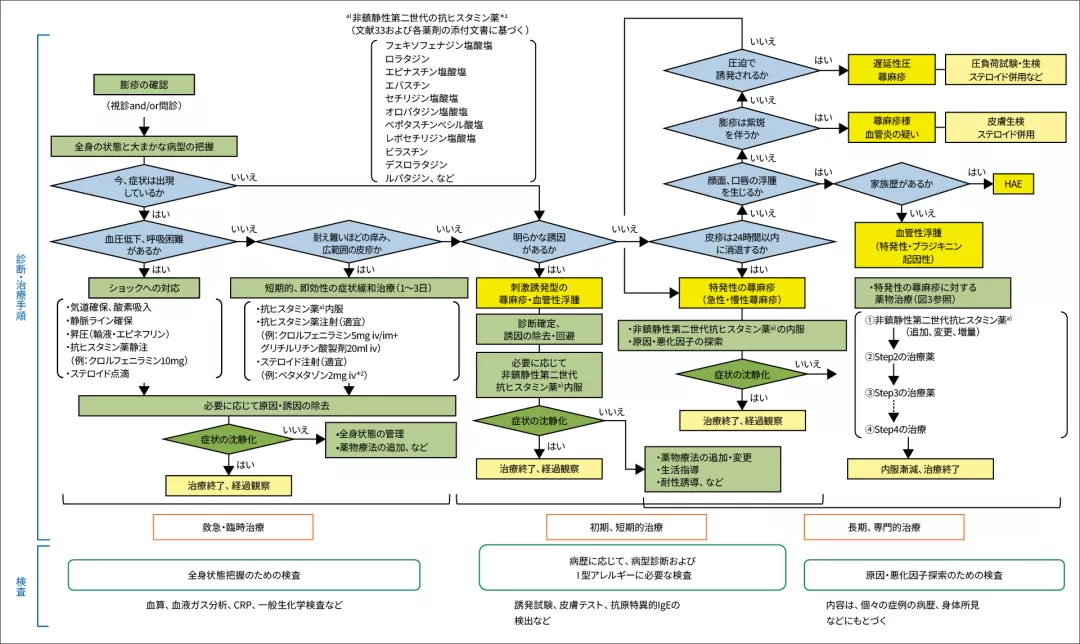
⽂献33:Boyden SE, et al. N Engl J Med. 2016;374(7):656-663.
*1:抗ヒスタミン薬の効能⼜は効果、⽤法及び⽤量については各製品の電⼦添⽂等をご確認ください。
*2:ベタメタゾンivは「蕁⿇疹」としての効能⼜は効果は承認外
蕁⿇疹診療ガイドライン2018. ⽇⽪会誌. 2018;128(12):2503-2624. p.2518. Ⓒ⽇本⽪膚科学会 2018
4.病型確定のための検査 〜特発性の蕁⿇疹が疑われる場合〜
特発性の蕁⿇疹の検査では「丁寧な問診と⾝体所⾒を⾒落とさないよう注意し、いかにして治療の⽬標に到達するかを考えることが⼤切である」とされています。


1)秀道広ほか. 臨床⽪膚. 2004;58(5):66-71.
2)Konstantinou GN, et al. Allergy. 2013;68(1):27-36.
蕁⿇疹診療ガイドライン2018. ⽇⽪会誌. 2018;128(12):2503-2624. p.2509. Ⓒ⽇本⽪膚科学会 2018
【参考】表1 蕁⿇疹の病態に関与する因⼦
- 直接的誘因(主として外因性、⼀過性)
1)外来抗原
2)物理的刺激
3)発汗刺激
4)⾷物*
⾷物抗原、⾷品中のヒスタミン、仮性アレルゲン(タケノコ、もち、⾹⾟料など)、⾷品添加物(防腐剤、⼈⼯⾊素)、サリチル酸*
5)薬剤
抗原、造影剤、NSAIDs*、防腐剤、コハク酸エステル
バンコマイシン(レッドマン症候群)、など
6)運動 - 背景因⼦(主として内因性、持続性)
1)感作(特異的IgE)
2)感染
3)疲労・ストレス
4)⾷物
抗原以外の上記成分
5)薬剤
アスピリン*、その他のNSAIDs*(⾷物依存性運動誘発アナフィラキシー)、アンジオテンシン変換酵素(ACE)阻害薬*(⾎管性浮腫)、など
6)IgEまたは⾼親和性IgE受容体に対する⾃⼰抗体
7)基礎疾患
膠原病および類縁疾患(SLE、シェーグレン症候群など)
造⾎系疾患、遺伝的⽋損など(⾎清C1-INH 活性が低下)
⾎清病、その他の内臓病変など
⽇内変動(特発性の蕁⿇疹は⼣⽅〜夜にかけて悪化しやすい)
*:膨疹出現の直接的誘因のほか、背景因⼦として作⽤することもある。
蕁⿇疹診療ガイドライン2018. ⽇⽪会誌. 2018;128(12):2503-2624. p.2504. Ⓒ⽇本⽪膚科学会 2018
5.蕁⿇疹診療ガイドラインにおける診断と治療
広島市⽴病院機構 理事⻑ 秀 道広 先⽣
| 蕁⿇疹の定義は「膨疹、すなわち紅斑を伴う⼀過性、限局性の浮腫が病的に出没する疾患であり、多くは痒みを伴う」とされています。その種類はさまざまであり、病型によって対処⽅法が異なることから、適切な診断と治療が必要となります。しかし、病態には明らかになっていない部分もあるため、患者それぞれの症状や背景を丁寧にみていくことが重要です。 今回、ご紹介した2018年版の蕁⿇疹診療ガイドラインをもとに、治療の最終ゴールである「無治療で症状が現れない状態」を⽬指した治療を⾏うことが、今後の蕁⿇疹診療には必要であると私は考えます。本資材が先⽣⽅の蕁⿇疹診療の⼀助となれば幸いです。 |
次の記事を読む
蕁⿇疹の他の話題を知る
製品について
疾患と治療について

