

Insuficiencia cardíaca
La insuficiencia cardíaca es un síndrome que se caracteriza por la incapacidad del corazón para bombear suficiente sangre al organismo.1,2
La insuficiencia cardíaca (IC) es un síndrome heterogéneo que resulta cuando el corazón no puede bombear suficiente sangre al organismo y que procede del daño estructural de la fibra miocárdica debido a diversos mecanismos, como la cardiomiopatía idiopática, el infarto agudo del miocardio, la hipertensión arterial sistémica o la valvulopatía cardíaca.1,2
A lo largo de los años, la comprensión de los mecanismos fisiopatológicos ha evolucionado, pasando de una visión meramente hemodinámica a un concepto más amplio en el que se interrelacionan múltiples factores y se afectan órganos vitales como el riñón, el hígado y el pulmón.2
¿Cuáles son las causas de la insuficiencia cardíaca?
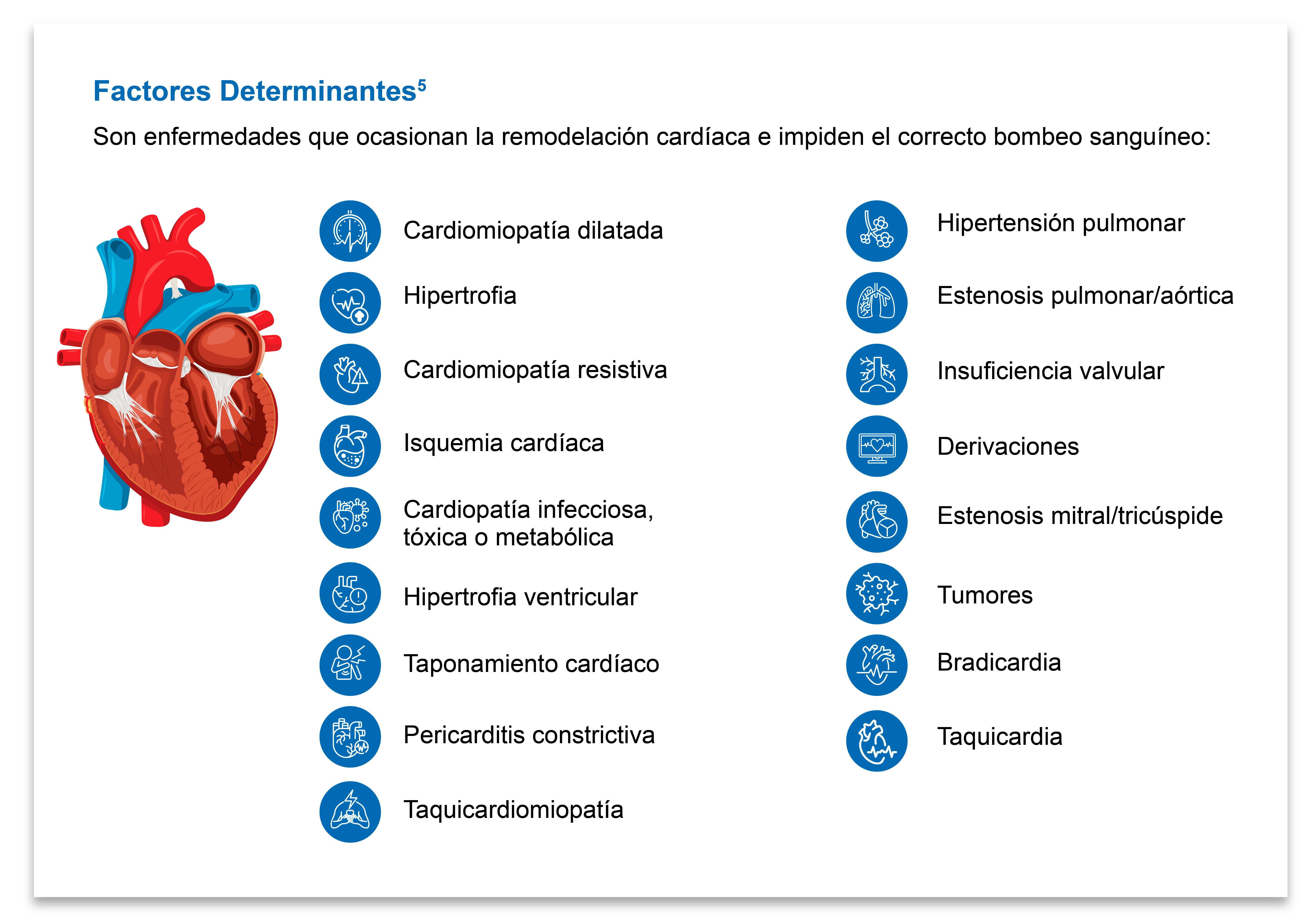
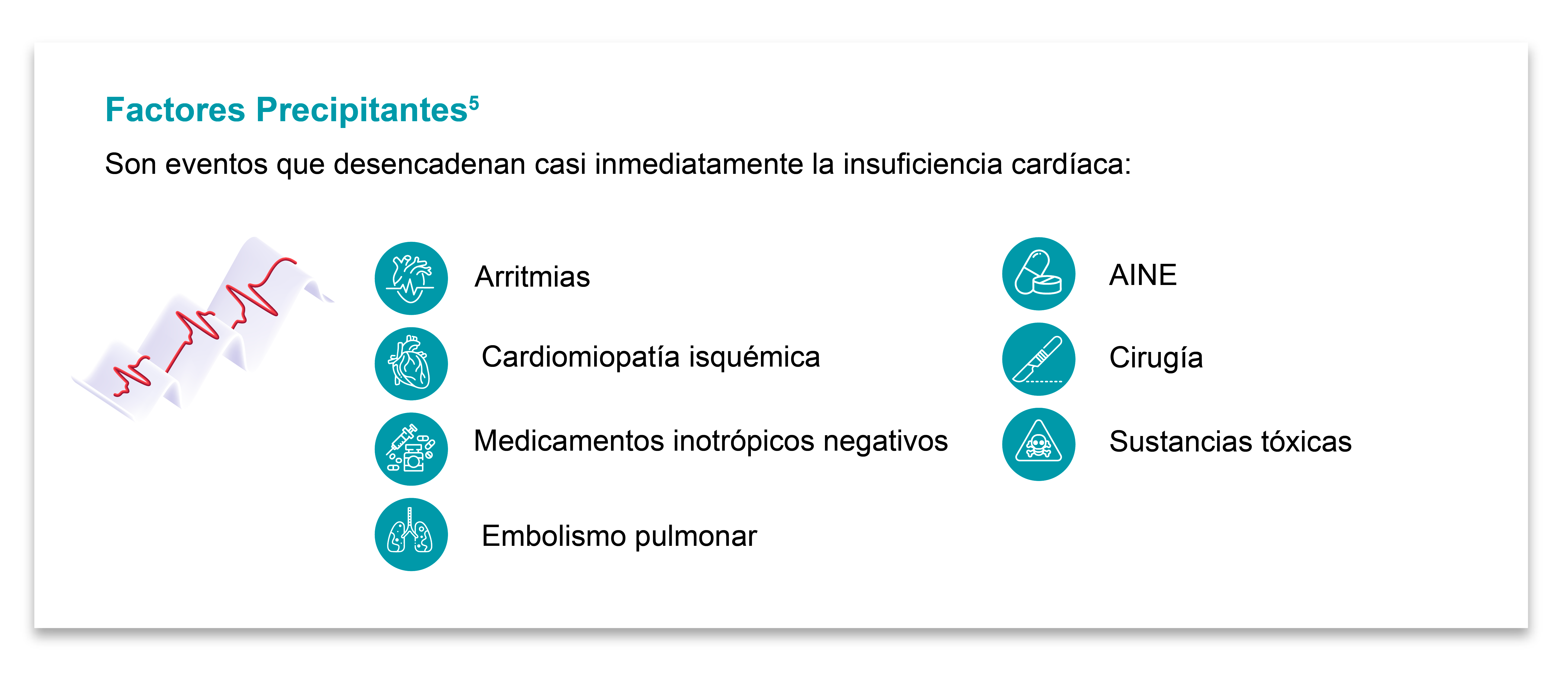
Existen diferentes enfermedades o condiciones que pueden ser predisponentes, determinantes o precipitantes (dependiendo del daño que puedan causar en las células cardíacas), especialmente en los miocitos, por lo que generalmente son enfermedades de tipo cardiopáticas.5
El corazón intenta compensar este daño con diferentes mecanismos que, a lo largo del tiempo, no son eficientes y terminan dañando más la capacidad de bombeo del corazón y el funcionamiento de otros órganos.6
Muchas enfermedades pueden ser causa de la insuficiencia cardíaca, y es de suma importancia su detección ya que estas pueden modificar el diagnóstico, el tratamiento y el abordaje preventivo. Aunque no son el único determinante para la aparición de la insuficiencia cardíaca.5
De forma práctica, podemos mencionar que existen
tres tipos de causas:

Hasta 50% de los casos de insuficiencia cardíaca son consecuencia de enfermedad arterial coronaria, siendo el infarto al miocardio el principal factor de riesgo que aumenta hasta 10 veces el riesgo de insuficiencia cardíaca en el primer año y 20 veces en los años subsecuentes.5
Las cuatro etiologías más comunes responsables de dos tercios de los casos de insuficiencia cardíaca son la cardiopatía isquémica, la enfermedad pulmonar obstructiva crónica (EPOC), la cardiopatía hipertensiva y la cardiopatía reumática.7
Los factores determinantes generalmente implican
un daño en el músculo cardíaco o disminución de la
capacidad del corazón para bombear. 5, 7
Existen muchas etiologías que pueden variar geográficamente de manera considerable, por esta razón debe hacerse todo lo posible por identificar los factores causales para ayudar a orientar las estrategias de tratamiento. 7, 8
Los estímulos causados por las patologías asociadas a la etiología hacen que los cardiomiocitos reaccionen adaptándose a las condiciones que ahora tienen, lo que causa en ellos: 6, 9
Estímulo dañino a células cardíacas9
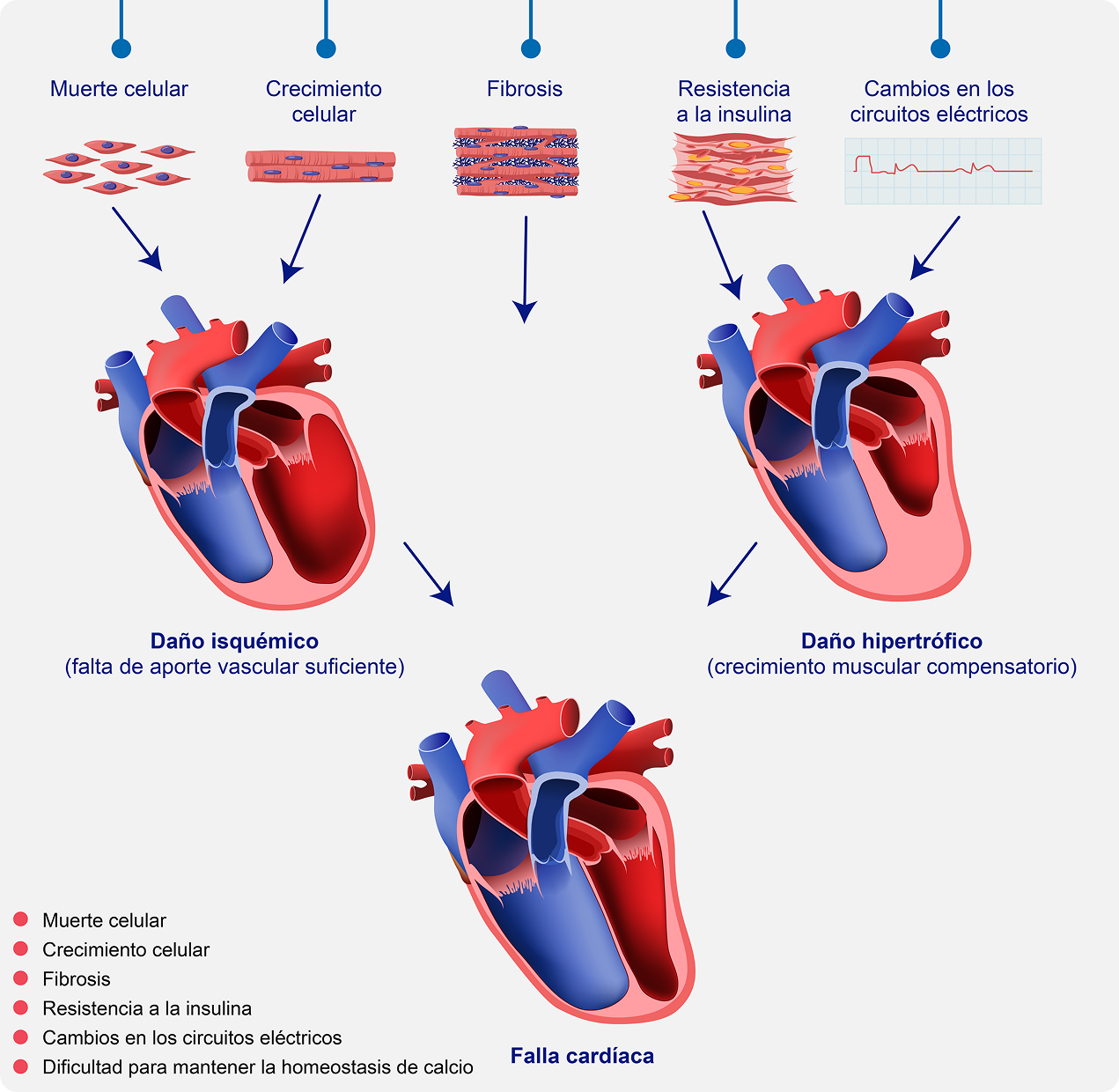

El remodelado cardíaco es una respuesta progresiva
del corazón al daño agudo y crónico.6

Los mecanismos compensatorios descritos no logran por sí mismos detener el deterioro de las funciones contráctiles del corazón. A su vez, la activación crónica de estos ejes tiende a empeorar el rendimiento cardíaco. 6, 9
¿Cuántas personas padecen insuficiencia cardíaca?
Se calcula que la insuficiencia cardíaca tiene una prevalencia de entre 1% y 3%, pero conforme la edad avanza, la incidencia y la prevalencia aumenta. Además, algo importante a observar es que la mortalidad aumenta considerablemente conforme más tiempo pasa después del diagnóstico.8
Y en México no se cuenta con datos certeros acerca de cuántas personas padecen insuficiencia cardíaca, los datos que existen son cálculos aproximados.10
Alrededor del mundo, la prevalencia de la insuficiencia cardíaca es del 1% a 3% en la población adulta, y en los últimos años esta prevalencia se ha mantenido en aumento. En cuanto a la incidencia, se estima que existen entre 1 y 20 casos por cada 1000 personas; aunque a mayor edad, la incidencia y la prevalencia aumentan.8
Así mismo, un aspecto a destacar es que la mortalidad de la insuficiencia cardíaca es alta:8
En Norteamérica se estima que la prevalencia en Estados Unidos de América se incremente de un 2.4% a un 3%, mientras que en Canadá la prevalencia ya se encontraba en 3% para mujeres y 4% para hombre desde 2013.8

Por otra parte, en México no se cuenta con un registro nacional de insuficiencia cardíaca, pero se estima que aproximadamente 750,000 personas en México viven con insuficiencia cardíaca. Así mismo, se considera urgente tener un Registro Nacional de Insuficiencia Cardíaca debido a los altos niveles de incidencia de hipertensión, diabetes y obesidad en México.10
¿Cuáles son los síntomas y como diagnosticar la insuficiencia cardíaca (IC)?
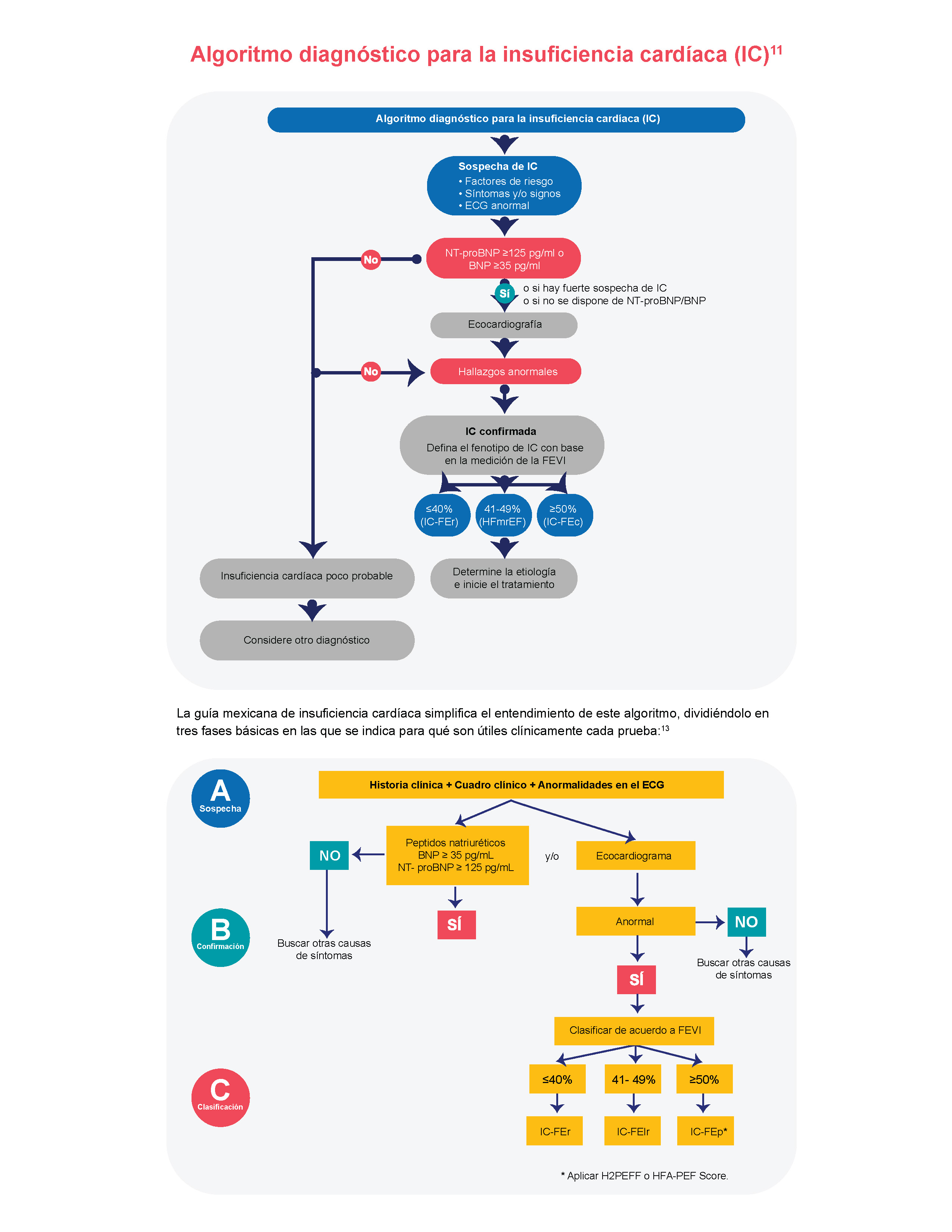
Los síntomas de la insuficiencia cardíaca son principalmente edema, disnea y fatiga. Si bien pueden ser síntomas de otras enfermedades, debe estarse atento en cuándo se vuelven persistentes y completar con una historia clínica para que se pueda hacer el diagnóstico de la insuficiencia en servicios de atención primaria, y comenzar el tratamiento lo antes posible. 10, 11
ESQUEMA
Referencias
Méndez Ortiz, Arturo. (2006). Fisiopatología de la insuficiencia cardíaca. Archivos de cardiología de México, 76(Supl. 2), 182-187. Recuperado en 12 de agosto de 2024 de: http://www.scielo.org.mx/scielo.php?script=sci_arttext&pid=S1405-99402006000600025&lng=es&tlng=e
Sánchez-Marteles, M., Rubio Gracia, J., & Giménez López, I. (2016). Pathophysiology of acute heart failure: a world to know. Revista clinica espanola, 216(1), 38–46. https://doi.org/10.1016/j.rce.2015.09.010
Ulate-Montero, Guido, & Ulate-Campos, Adriana. (2008). Actualización en los mecanismos fisiopatológicos de la insuficiencia cardiaca. Acta Médica Costarricense, 50(1), 5-12. Recuperado el 12 de agosto de 2024 de: http://www.scielo.sa.cr/scielo.php?script=sci_arttext&pid=S0001-60022008000100002&lng=en&tlng=es
Lombeida G., Diana C., et al. (2023) Explorando la fisiopatología y las estrategias de manejo de la insuficiencia cardíaca congestiva: una revisión exhaustiva. Revista Médica Ocronos. 6(10): 206.4 Recuperado el 12 de agosto de 2024 de: https://revistamedica.com/doi-fisiopatologia-manejo-insuficiencia-cardiaca-congestiva/
Segovia Cubero, J., Alonso-Pulpón Rivera, L., Peraira Moral, R., & Silva Melchor, L. (2004). Etiología y evaluación diagnóstica en la insuficiencia cardíaca [Heart failure: etiology and approach to diagnosis]. Revista espanola de cardiologia, 57(3), 250–259.
Yelle D, Chaudry S. (2014). Heart Failure. McMaster Pathophysiology Review. Recuperado el 17 de agosto de 2024 de: http://www.pathophys.org/heartfailure/
Malik A, Brito D, Vaqar S, et al. Congestive Heart Failure. [Updated 2023 Nov 5]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2024 Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK430873/
Savarese, G., Becher, P. M., Lund, L. H., Seferovic, P., Rosano, G. M. C., & Coats, A. J. S. (2023). Global burden of heart failure: a comprehensive and updated review of epidemiology. Cardiovascular research, 118(17), 3272–3287. https://doi.org/10.1093/cvr/cvac013
Burchfield, J. S., Xie, M., & Hill, J. A. (2013). Pathological ventricular remodeling: mechanisms: part 1 of 2. Circulation, 128(4), 388–400. https://doi.org/10.1161/CIRCULATIONAHA.113.001878
Magaña SJA, Cigarroa LJÁ, Chávez MA, et al. (2021): Primera declaración Mexicana en materia de Insuficiencia Cardiaca. Cardiovasc Metab Sci, 32(Suppl: 1):8-85. doi:10.35366/98870.
McDonagh, T. A., Metra, M., Adamo, M., Gardner, R. S., Baumbach, A., Böhm, M., Burri, H., Butler, J., Čelutkienė, J., Chioncel, O., Cleland, J. G. F., Coats, A. J. S., Crespo-Leiro, M. G., Farmakis, D., Gilard, M., Heymans, S., Hoes, A. W., Jaarsma, T., Jankowska, E. A., Lainscak, M., … ESC Scientific Document Group (2021). 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European heart journal, 42(36), 3599–3726. https://doi.org/10.1093/eurheartj/ehab368
InformedHealth.org [Internet]. Cologne, Germany: Institute for Quality and Efficiency in Health Care (IQWiG); 2006-. Heart failure: Learn More – Types of heart failure. [Updated 2023 Nov 28]. Available from: https://www.ncbi.nlm.nih.gov/books/NBK481485/
Pavía-López, A. A., Magaña-Serrano, J. A., Cigarroa-López, J. A., Chávez-Mendoza, A., Mayorga-Butrón, J. L., Araiza-Garaygordobil, D., Ivey-Miranda, J. B., Méndez-Machado, G. F., González-Godínez, H., Aguilera-Mora, L. F., Jordán-Ríos, A., Olmos-Domínguez, L., Olalde-Román, M. J., Miranda-Malpica, E. M., Vázquez-Ortiz, Z., Rayo-Chávez, J., Mendoza, A. A., Márquez-Murillo, M. F., Chávez-Leal, S. A., Gabriel, A. Á., … Cossío-Aranda, J. E. (2024). Clinical practice guidelines for diagnostic and treatment of the chronic heart failure. Guía mexicana de práctica clínica para el diagnóstico y el tratamiento de la insuficiencia cardiaca. Archivos de cardiología de Mexico, 94(Supl 1), 1–74. https://doi.org/10.24875/ACM.M24000095
Challa HJ, Ameer MA, Uppaluri KR. (2024). DASH Diet To Stop Hypertension. [Updated 2023 Jan 23]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK482514/
Van Spall, H. G. C., Fonarow, G. C., & Mamas, M. A. (2022). Underutilization of Guideline-Directed Medical Therapy in Heart Failure: Can Digital Health Technologies PROMPT Change? Journal of the American College of Cardiology, 79(22), 2214–2218. https://doi.org/10.1016/j.jacc.2022.03.351
Marcondes-Braga, F. G. (2022). Pharmacological Treatment Sequencing for Heart Failure with Reduced Ejection Fraction. ABC Heart Failure & Cardiomyopathy, 2(1), 31-35. https://doi.org/10.36660/abchf.20220006
McMurray, J. J. V., & Packer, M. (2021). How Should We Sequence the Treatments for Heart Failure and a Reduced Ejection Fraction?: A Redefinition of Evidence-Based Medicine. Circulation, 143(9), 875–877. https://doi.org/10.1161/CIRCULATIONAHA.120.052926