La Espondiloartritis Axial
La Espondiloartritis Axial (EspAax) es una enfermedad inflamatoria crónica que afecta fundamentalmente a las articulaciones de la columna vertebral y a las articulaciones sacroilíacas. La EspAax engloba dos subgrupos de enfermedades denominadas Espondilitis Anquilosante (EA) y Espondiloartritis axial no radiográfica (EspAax-nr), según si existe o no daño radiográfico: en la EA los pacientes tienen evidencia de sacroileitis por rayos X, mientras que los pacientes con EspAax-nr pueden tener evidencia de inflamación por Resonancia Magnética (RM) pero aun no muestran alteraciones radiográficas que señalen un daño en la estructura ósea1.
Fisiopatología
La etiología es desconocida. Sin embargo, se sabe que existe una predisposición genética. El gen implicado más importante es el HLA-B27, pues está presente en la gran mayoría de los pacientes con EspAax y, con menos frecuencia en el resto de espondiloartropatías. Además de la predisposición genética, las infecciones por ciertos microorganismos y el estrés mecánico pueden desencadenar la enfermedad2.
Manifestaciones
El síntoma inicial más relevante y más característico de la EspAax es el dolor lumbar o de espalda de tipo inflamatorio, el cual suele iniciarse de forma lenta y gradual y persiste durante más de 3 meses. Dicho dolor inflamatorio en raquis suele ser más intenso por la noche y con frecuencia provoca el despertar de los pacientes en la segunda mitad de la noche, obligándolos, a veces, a levantarse. Debido a la misma inflamación de la columna, los pacientes presentan rigidez matutina, la cual limita la movilidad durante al menos 30 minutos o incluso horas (en fases activas), comportando así una importante pérdida de la funcionalidad y flexibilidad2-5.
Este dolor de espalda es común durante las distintas fases de evolución de la enfermedad con evidencias radiográficas distintas1. Durante el curso de la enfermedad, al menos el 50% de los pacientes desarrollan sindesmofitos en la columna vertebral debido a la neoformación ósea en dichas localizaciones. De esta manera, las vértebras llegan a fusionarse o soldarse entre sí, haciendo que la columna pierda su flexibilidad y limitando la movilidad (de ahí el término anquilosante, que proviene del griego ankylos'y significa soldadura o fusión)2.
Así pues, los pacientes con EspAax sufren una disminución de la función física, productividad laboral y calidad de vida, siendo los síntomas más problemáticos:
Dolor espinal
Rigidez matutina
Fatiga
Otras manifestaciones musculoesqueléticas comunes en la EspAax son la artritis periférica y la entesitis (inflamación de la entesis, zona en la que ligamientos y tendones se insertan en los huesos)2.
En la patogénesis de la enfermedad, la interleucina 17A (IL-17A) juega un papel clave y actúa como un amplificador de la respuesta inflamatoria, ayudando a establecer la naturaleza crónica de la inflamación. Más allá de los síntomas, la inflamación crónica puede ocasionar daños estructurales irreversibles11-16.
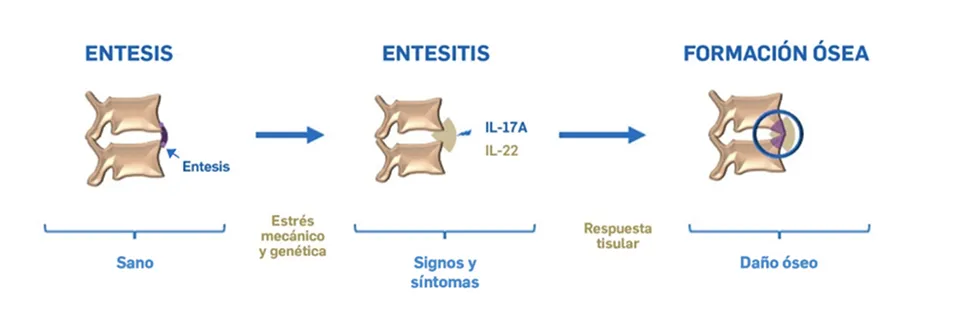
Además, la EspAax es una enfermedad sistémica, es decir, puede afectar a otros órganos del cuerpo. Las manifestaciones extra articulares más frecuentes son: uveitis (inflamación de la capa media del ojo), ocurre en el -26% de los pacientes17,18, psoriasis, presente en el -9% de los pacientes17 y enfermedad Inflamatoria Intestinal (IBD, por sus siglas en inglés), que afecta al -7% de los pacientes17.
Por último, en algunas personas la EspAax puede causar fiebre, pérdida de apetito, fatiga y muy raramente, osteoporosis e incluso inflamación en órganos como los pulmones o el corazón19-22.
Diagnóstico
El diagnóstico de la EspAax es a criterio del reumatólogo y se realiza generalmente combinando criterios clínicos (dolor de espalda inflamatorio, entesitis y artritis) y criterios de imagen (radiografía simple y resonancia magnética)23,24.
Existe un retraso importante en el diagnóstico de esta patología, de manera que pueden transcurrir entre 5-10 años entre el inicio de los síntomas y el diagnóstico de EspAax1. Por consiguiente, el diagnóstico suele realizarse en etapas más avanzadas de la enfermedad, suponiendo un importante impacto sobre la respuesta del paciente al fármaco, la cual se verá disminuida, así como un impacto económico y social1.
Tratamiento
La EspAax es una enfermedad potencialmente severa con diversas manifestaciones y que, por tanto, requiere un abordaje multidisciplinar coordinado por el reumatólogo.
El objetivo principal del tratamiento del paciente con EspAax es maximizar su calidad de vida relacionada con la salud a largo plazo mediante el control de los síntomas y de la inflamación, la prevención de la progresión del daño estructural y la preservación o normalización de la funcionalidad y la participación social25.
Dicho esto, el manejo óptimo de los pacientes con EspAax requiere de una combinación de tratamiento farmacológico y no farmacológico. Como parte del tratamiento no farmacológico, se debe educar a los pacientes sobre su enfermedad, alentarlos a que hagan ejercicio físico de forma regular y dejen el hábito tabáquico (si para aquellos pacientes que sufren dolor y rigidez, se pueden utilizar procede) y considerar la fisioterapia. Como parte del tratamiento farmacológico, y Antiinflamatorios No Esteroideos (AINEs) o Fármacos Antirreumáticos Modificadores de la Enfermedad Biológicos (FAMEb) tales como inhibidores del facto de necrosis tumoral (TNF) o inhibidores de la interleucina 17A (IL-17A)25.
Referencias
Rudwaleit M. et al. Arthritis Rheum. 2005;52:1000-1008.
Sociedad Española de Reumatología. Grupo de trabajo ESPOGUIA. Guia de Práctica Clínica para el Tratamiento de la Espondiloartritis Axial y la Artritis Psoriásica. Actualización. Sociedad Española de Reumatología, Madrid. 2017
Rudwaleit M. et al. Arthritis Rheum. 2005;52:1000-1008.
Braun J and Sieper J. Lancet. 2007;369(9570):1379-1390.31
Harper BE and Reveille JD. 2009;8(1):29-34
Appel H, et al. Curr Rheumatol Rep. 2008;10(5):356-363
Deodhar A, et al. Arthritis Rheumatol. 2016;68:2901-2910
Garrido Cumbrera, M. (2017). Atlas de Espondiloartritis Axial en España: radiografía de la enfermedad. Madrid: Instituto Max Weber
Ward MM. Arthritis Care Res. 1999;12:247-255
Druce KL, et al. Arthritis Res Ther. 2018;20:96
McGonagle D, Benjamin M. En: Hochberg MC, et al. Eds, Rheumatology. 6th ed. Philadelphia, PA: Elsevier. 2015. pp. 264- 280
Lories RJ, et al. Nat Med. 2012;18:1018-1019
Sherlock JP, et al. Nat Med. 2012;18:1069-1076
Kehl AS, et al. Arthritis Rheumatol. 2016;68:312-322
van Tok M, et al. Arthritis Rheumatol. 2015;67. Abstract 981
Smith JA, et al. Arthritis Rheumatol. 2014;66:231-241
Stolwijk C et al. Ann Rheum Dis. 2015;74(1):65-73
Cantini F, et al. J Rheumatol Suppl. 2015;93(0):27-9
Stolwijk C, et al. Rheumatol. 2014;53:1054-1064
Sampaio-Barros PD, et al. Clin Rheumatol. 2007;26:225-230
Bremander A, et al. Arthritis Care Res (Hoboken). 2011;63:550-55
Bessant R, Keat A. J Rheumatol. 2002;29:1511-1599
Schett G et al. Arthritis Res Ther. 2011;13(Suppl 1):S4
Davis JC Jr. Ankylosing spondylitis. In Koopman WJ, Moreland LW, eds. Arthritis and Allied Conditions: A Textbook of Rheumatology, 15th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2005
Van der Heijde D. et al. Ann Rheum Dis 2017; 76(6):978-991.
